Диагностическая лапароскопия в гинекологии
Диагностическая лапароскопия часто применяется в гинекологии для оценки проходимости маточных труб в тех случаях, когда иными методами поставить точный диагноз не удалось. Кроме этого, процедура позволяет выявить многие заболевания брюшной полости.

Современная медицина позволяет проводить многие операции лапароскопическим малоинвазивным способом, не требующим длительного периода восстановления. Образование спаек после подобных операций маловероятно, как и возникновение осложнений.
Что такое диагностическая лапароскопия?
Процедура представляет собой малую хирургическую операцию, позволяющую врачу провести осмотр брюшной полости изнутри, в частности, женских половых органов (яичников, маточных труб и самой матки).
Лапароскопия позволяет врачу получить наиболее полные результаты исследования в сравнении с обычным разрезом передней брюшной стенки, поскольку специальная оптическая аппаратура проводит многократное увеличение исследуемых органов.
С помощью процедуры можно исследовать не только всю брюшную полость, но и забрюшинное пространство, а также провести необходимые лечебные манипуляции. Современная диагностическая лапароскопия считается отличным методом, применяемым не только для диагностики гинекологических заболеваний, но и для их лечения.
Проведение процедуры необходимо для того, чтобы:
- установить причины появления болей в животе или в области малого таза;
- установить характер появившихся новообразований (опухолей);
- установить непроходимость маточных труб и выяснить причину этого нарушения;
- установить иные возможные причины бесплодия в случаях, когда трубы имеют нормальную проходимость;
- провести полную проверку проходимости маточных труб с использованием метиленового синего (специального безопасного красителя, вводимого в матку для осуществления диагностики, который позднее самостоятельно и без следа выводится из организма).
Когда назначается диагностическая лапароскопия?
Чаще всего назначения процедуры требуют состояния, когда у женщины наблюдаются:
- xронические или острые боли в области живота. Чаще всего они вызваны наличием спаек, эндометриозом, обострением аппендицита, воспалительными процессами, кровотечениями;
- новообразования опухолевидного типа, обнаруженные при осмотре врачом или самой пациенткой;
- состояния асцита, когда в брюшная полость наполняется жидкостью. В этом случае диагностическая лапароскопия позволяет выяснить причину появления такого нарушения;
- различные заболевания печени. В этом случае лапароскопия проводится тогда, когда было обнаружено изменение поверхностных тканей органа. Процедура позволяет провести забор ткани для анализа и установления точного диагноза.
В некоторых случаях женщине может потребоваться искусственное создание непроходимости маточных труб, что можно сделать при проведении лапароскопии.
Но, кроме этого, к процедуре могут быть и экстренные показания, требующие немедленного проведения.
К таким ситуациям относятся:
- апоплексии яичников;
- внематочные беременности;
- подозрения на наличие опухоли яичника, на разрыв или перекрут ножки образования.
- подозрения на перекрут субсерозной миомы;
- воспалительные заболевания в области малого таза;
- гинекологические или хирургические патологи в острой форме и наличие необходимости проведения дифференциальной диагностики между ними.
Возможные осложнения
Лапароскопия является безопасным методом диагностики и появление осложнений после процедуры отмечается очень редко, порядка трех случаев на тысячу пациенток.
К возможным осложнениям можно отнести:
- cлучайное травмирование внутренних органов или кровеносных сосудов в ходе введения троакаров;
- индивидуальные реакции на используемую анестезию и осложнения с этим связанные;
- индивидуальные реакции на водимый в брюшную полость газ;
- образование сером и гематом;
- инфекционные заболевания;
- переходящая лихорадка;
- послеоперационные грыжи;
- появление спаек в области малого таза;
- нарушения работы кишечника;
- образование тромбов.
Чтобы избежать возможных осложнений, необходимо учитывать противопоказания к процедуре, которые могут быть как абсолютными, так и относительными.
К абсолютным противопоказаниям относятся:
- наличие заболеваний дыхательной и сердечнососудистой систем, имеющих стадию декомпенсации;
- некорректируемая коагулопатия;
- геморрагический шок;
- печеночная недостаточность в острой или хронической форме;
- некоторые заболевания, например, травмы головного мозга или поражение его сосудов, при которых пациентку запрещено укладывать в положение Тренделенбурга (когда плечевой пояс и голова пациента в ходе операции располагаются ниже уровня тазовой области);
- рак яичника, за исключением ситуаций, когда проведение процедуры необходимо для контролирования процесса и результатов осуществляемой лучевой или химической терапии.
Среди относительных противопоказаний можно отметить:
- разлитой перитонит;
- аллергии поливалентного характера;
- беременность более 17-18 недель;
- подозрение на наличие злокачественного процесса или новообразования в придатках матки;
- наличие выраженного спаечного процесса в малом тазу или брюшной полости на фоне перенесенных ранее операций.
Кроме этого, имеются и противопоказания к проведению плановой процедуры, к которым относятся:
- 3 или 4 степень чистоты влагалищного содержимого;
- различные простудные или инфекционные заболевания, перенесенные пациенткой менее чем за месяц до дня исследования.
Проведение процедуры
В гинекологи диагностическая лапароскопия в большинстве случаев проводится для определения уровня проходимости маточных труб и возможных причин женского бесплодия. Процедура включает в себя 3 этапа.
Подготовка к операции
Перед лапароскопией проводится общее комплексное обследование и сбор анамнеза, как и при подготовке к любым другим гинекологическим операциям.

Обязательным моментом подготовки является проведение беседы с пациенткой по поводу предстоящей процедуры с объяснением всех нюансов операции, ее особенностей и возможных осложнений. Женщина должна быть полностью информирована о том, что в ходе операции может потребоваться чревосечение или незапланированные вмешательства, при необходимости расширения объема операции.
Пациентка должна подписать документ − согласие на проведение операции и принятие экстренных мер при необходимости.
Большинство женщин недооценивают серьезность операции, поскольку врачи нехирургических специальностей часто убеждают пациентов в том, что такое вмешательство является полностью безопасными. На самом деле лапароскопия при исследовании проходимости маточных труб и выявлении иных причин бесплодия имеет те же риски, что и любое другое хирургическое вмешательство.
При подготовке к операции за день до ее проведения пациентка должна ограничить себя в еде, употребляя, лишь легкую жидкую пищу, постепенно переходя на воду. За 12 часов до операции пить нельзя.
Вечером накануне процедуры пациентке проводится первая очистительная клизма, а вторая назначается на утро за 2-3 часа до операции.
В некоторых случаях может потребоваться проведение медикаментозной подготовки, но это зависит от типа основного заболевания, плана операции, а также ее целей.
Проведение операции
Лапароскопия как диагностическая, так и лечебная проводится только в брюшной полости.

Чтобы в полость можно было ввести специальные инструменты и иметь возможность визуализации исследуемых органов необходимо увеличить объем этого пространства. Это может быть достигнуто двумя путями:
- механическим поднятием передней брюшной стенки;
- созданием пневмоперитонеума.
Чаще всего используется именно второй способ, для чего в брюшную полость вводится безопасный газ, например, гелий, закись азота, углекислый газ или аргон, цель которого приподнять брюшную стенку.
Введение газа осуществляется путем пункции иглой Вереша или троакаром передней брюшной стенки. Газ, вводимый в полость, должен быть полностью безопасен, нетоксичен, активно поглощаться тканями, не вызывать их раздражения и быть неспособным к эмболизации.
Таким требованиям полностью отвечают закись азота и углекислый газ. В отличие от обычного воздуха или кислорода, введение этих газов не вызывает болей у пациентки, кроме этого, закись азота обладает отличным обезболивающим эффектом, а углекислый газ, попадая в русло крови, быстро соединяется с гемоглобином.
Также углекислый газ воздействует на дыхательную систему, приводя к увеличению жизненной емкости легких, при этом снижая возможные риски появления осложнений с этой стороны.
Игла Вереша имеет тупоконечный стержень с пружиной, внутри которого находится острая игла. При проколе брюшной полости стержень поднимается, обнажая иглу, которой и проводится прокол, после чего верхний стержень опускает, прикрывая острый наконечник и защищая внутренние органы от повреждений.

Введение газа в брюшную полость имеет побочные действия и увеличивает риск возникновения осложнений, например:
- сдавливания вен и кровеносных сосудов, располагающихся в забрюшинном пространстве, что может вызвать нарушение кровообращения в нижних конечностях, а также образование тромбов;
- появления аритмии, снижение сердечного индекса и прочие нарушения деятельности сердца;
- нарушения тока артериальной крови в брюшной полости;
- ротации сердца;
- сдавливание диафрагмы, сопровождающееся уменьшением остаточной емкости легких, а также развитием гиперкапнии и увеличением мертвого пространства.
Могут наблюдаться и непосредственные осложнения после введения газа в брюшную полость, например, пневмоперикардид, пневмоторекс, газовая эмболия, пневмомедиастинум, подкожная эмфазема.
В гинекологии при проведении процедуры с целью исследования маточных труб или иных органов выбор места для проведения прокола зависит от комплекции и роста пациентки, а также от проведенных ранее операций и их характера.
По сути, иглу можно ввести в любом месте брюшной полости, но с обязательным учетом топографии надчревной артерии. Если ранее на брюшной полости женщины были проведены операции, то для введения иглы Вереша выбирается точка, удаленная от рубцов на максимальном расстоянии.
Часть врачей не используют иглу Вереша и проводят прямую пункцию троакаром, диаметр которого составляет 10 мм, что может привести к повреждению внутренних органов при неосторожности доктора.
Если имеется реальная угроза повреждения внутренних органов, то лапароскопию проводят открытым способом. Этот метод показан в тех случаях, когда в брюшной полости женщины имеется спаечный процесс, вызванный ранее проведенными операциями.
При этом первый троакар с оптическими приборами вводится в подготовленное отверстие в брюшной полости. В последние годы все чаще стали применять видеотроакар или оптическую иглу, что позволяет избежать случайного травмирования внутренних органов.
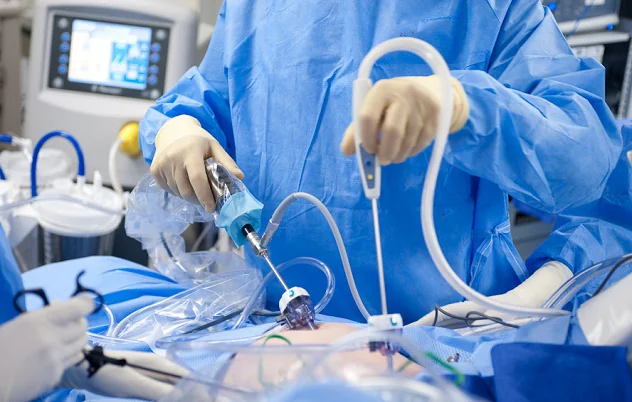
Газ вводится равномерно в объеме около 3 литров, приподнимая брюшную стенку. Пациенткам, имеющим крупное телосложение или лишний вес, может потребоваться больший объем вводимого газа. При наличии у пациентки сердечной недостаточности или иных нарушений в работе сердца, брюшную стенку поднимают механическим способом с применением различных приспособлений.
В гинекологии при проведении лапароскопии для выяснения причин бесплодия обязательно проводят и хромосальпингоскопию − заполнение маточных труб метиленовым синим для оценки их проходимости.
Введение лапароскопа в брюшную полость осуществляется через первый троакар, после чего проводится тщательный осмотр всех органов с обязательной записью всего процесса исследования на съемный носитель, чтобы в дальнейшем врач мог еще раз просмотреть весь процесс.
Если в ходе осмотра органов врач обнаруживает нарушение, требующее хирургического устранения, в брюшную полость вводятся 2 дополнительных троакара (в подвздошной области с обеих сторон) для проведения операции. При необходимости может быть введен четвертый троакар, в этом случае прокол делается между пупком и лоном.
Восстановление
Реабилитация после лапароскопии во многом зависит от объема операции и примененного наркоза. Поскольку операция проводится под общим наркозом, после нее у пациенток может наблюдаться сонливость и слабость, тошнота, рвота, появление бреда и галлюцинаций, а также боли в горле, вызванные установкой эндотрахеальной трубки.

Как правило, после процедуры организм быстро восстанавливается, и через 10-12 часов женщина уже может самостоятельно вставать и ходить.
Практически все пациентки испытывают дискомфорт, вызванный наличием остатков газа в брюшной полости, и отмечают ощущение вздутия живота, а также болей в грудной клетке, поскольку газ выводится в основном через легкие. Нужно ускорить процесс ликвидации газа из организма, для этого необходимо больше двигаться и правильно питаться.
Принимать пищу необходимо около 6 раз в сутки, дробно, соблюдая диету. Рацион должен состоять из легких, богатых клетчаткой, углеводами и белками запеченных, тушеных или вареных блюд в пюреобразном виде.
Запрещено употреблять жареную, маринованную, жирную, соленую пищу, алкогольные и газированные напитки, горячий шоколад и кофе, жирные сорта мяса, копчености и сало, кондитерские изделия.
После проведения операции пациентка остается в стационаре на 2-3 дня. После чего ее выписывают с обязательным разъяснением правил питания, поведения, проведения процедур ухода за местами проколов и назначением дня снятия послеоперационных швов.
В течение 3 недель после операции следует избегать любых физических нагрузок. Сексуальные контакты можно возобновить через месяц после процедуры. При соблюдении всех рекомендаций женщины быстро восстанавливаются и входят в привычный ритм.
По сравнению с обычными операциями и оперативными процедурами исследования лапароскопия менее травматична и требует более короткого периода восстановления.
В последние десятилетия для проведения лапароскопии в гинекологии в крупных медицинских центрах начали использовать четырехрукого робота Да Винчи, что позволяет повысить точность оперативного вмешательства и снизить риски возможных осложнений.
Автор: Ирина Ваганова, врач,
специально для Mama96.ru
Полезное видео о лапароскопии